患者男性,51歲。因頭暈伴惡心、嘔吐3小時,於2017年5月3日淩晨4∶00急診入院。患者約於3小時前(2017年5月3日夜間1∶00)無明顯誘因突發頭暈伴惡心、嘔吐,嘔吐物為胃內容物,無咖啡樣殘渣,無意識障礙、構音障礙、複視、肢體無力、失語、大小便失禁等症狀與體征,頭部CT檢查未見明顯異常(圖1a),以頭暈待查,後循環缺血性卒中收入院。 既往高血壓病史10餘年,血壓最高達200/100mmHg
患者男性,51歲。因頭暈伴惡心、嘔吐3小時,於2017年5月3日淩晨4∶00急診入院。患者約於3小時前(2017年5月3日夜間1∶00)無明顯誘因突發頭暈伴惡心、嘔吐,嘔吐物為胃內容物,無“咖啡”樣殘渣,無意識障礙、構音障礙、複視、肢體無力、失語、大小便失禁等症狀與體征,頭部CT檢查未見明顯異常(圖1a),以“頭暈待查,後循環缺血性卒中”收入院。
既往高血壓病史10餘年,血壓最高達200/100mmHg(1mmHg=0.133kPa),長期規律服用氨氯地平5mg/d,血壓控製良好;吸煙史近30年(20支/d);飲白酒史近30年(100mg/d)。其餘既往史、個人史及家族史無特殊。入院後體格檢查:體溫36.6℃,脈搏86次/min,呼吸19次/min,血壓150/80mmHg。心、肺、腹部檢查無明顯異常。神誌清楚,對答切題,注意力、記憶力、定向力尚可,腦神經檢查無明顯異常;四肢肌力、肌張力正常;共濟運動和感覺係統粗測正常,生理反射存在,病理反射未引出,腦膜刺激征陰性。美國國立衛生研究院卒中量表(NIHSS)評分為零,改良Rankin量表(mRS)評分1分。擬診後循環缺血。采取抗血小板、調脂和清除氧自由基等對症支持治療,分別予以氯吡格雷75mg/d和阿托伐他汀(立普妥)20mg/晚口服,以及依達拉奉30mg/次(2次/d)靜脈滴注。入院後4小時(2017年5月3日上午8∶00)突發煩躁不安、失語伴左側肢體無力。
體格檢查:血壓200/120mmHg,神誌清楚,煩躁不安,失語;雙側瞳孔等大、等圓,直徑約3mm,對光反射遲鈍,各向眼動充分,無複視和眼震,雙眼向左側凝視,右側鼻唇溝淺,其餘腦神經檢查不合作;左上肢肌力0級、左下肢2級,右側肢體肌力4級,四肢肌張力均正常;共濟運動和感覺係統檢查不合作;生理反射減退,右側病理征陽性、左側可疑陽性。NIHSS評分12分,mRS評分為4分。
實驗室檢查:血常規白細胞計數23.18×109/L[(4-10)×109/L],中性粒細胞比例0.94(0.50-0.70);血清總膽固醇(TC)5.33mmol/L(2.33-5.17mmol/L),甘油三脂(TG)1.78mmol/L(0.50-1.70mmol/L),脂蛋白(a)[LP(a)]415.30mg/L(0-300mg/L),高敏心肌肌鈣蛋白T(hs-cTnT)、肌紅蛋白、肌酸激酶同工酶均於正常值範圍,糖化血紅蛋白(HbA1c)、凝血功能,以及甲型肝炎病毒抗體、丙型肝炎病毒抗體、戊型肝炎病毒抗體均於正常值範圍。複查頭部CT未發現顱內出血(圖1b)。心電圖無異常心電活動。
臨床診斷:急性腦幹缺血性卒中。遂於入院當日上午8∶30以重組組織型纖溶酶原激活物(rt-PA)55mg行靜脈溶栓,其中5.50mg於1分鍾內靜脈推注,其餘49.50mg於1小時內經靜脈泵入。溶栓治療過程中血壓維持在150/80mmHg,2小時後神誌逐漸清楚,可正常言語交流;肢體肌力明顯改善,左側3級、右側5-級;NIHSS評分5分,mRS評分3分。至中午12∶00意識障礙突然加重,昏睡狀態,左側肢體肌力0-2級;頭部MRI檢查顯示腦幹缺血性卒中(圖2),顱內未見明顯出血灶;MRA顯示基底動脈閉塞(圖3)。
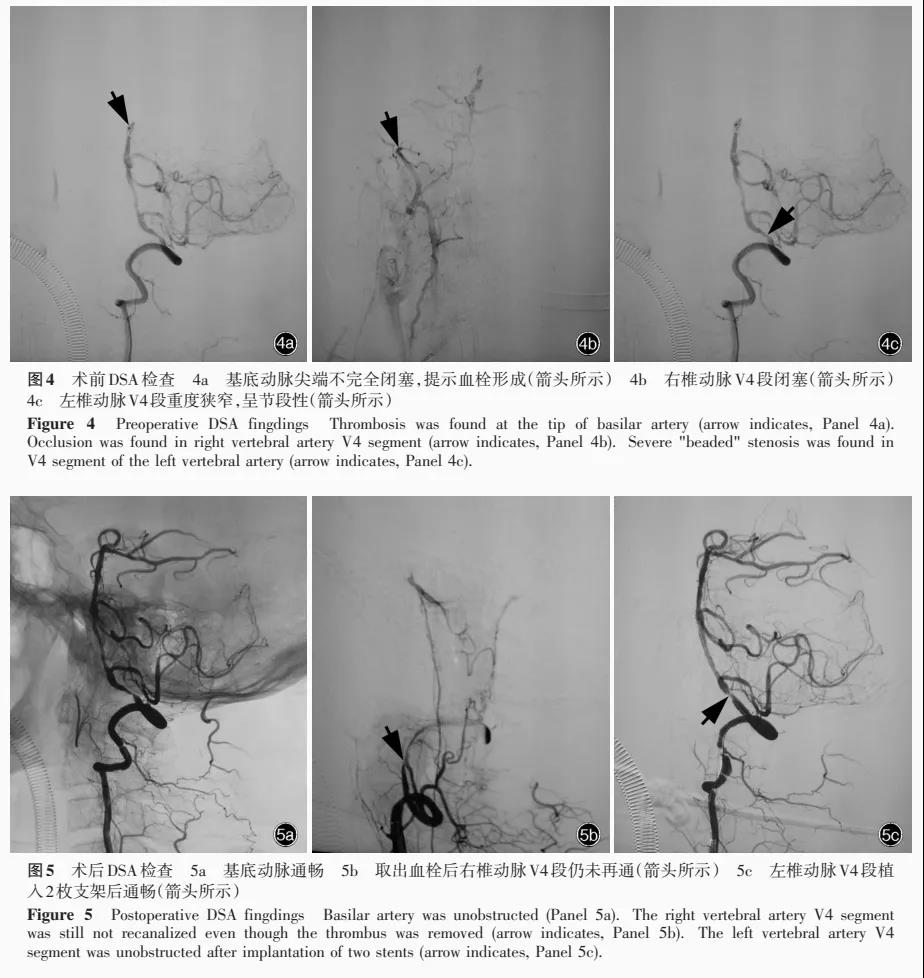
遂向患者家屬通報病情,建議進一步行數字減影血管造影術(DSA)和血管內機械取栓術,並告知家屬手術的可能風險,在患者家屬知情同意的情況下於17∶00施行DSA檢查。術中可見基底動脈尖端血栓形成,右椎動脈V4段閉塞,左椎動脈V4段重度狹窄,呈節段性(圖4)。
根據DSA所見,行橋接基底動脈和右椎動脈機械取栓術,以及左椎動脈支架植入術:患者平臥位,氣管插管全身麻醉,於右側腹股溝穿刺點置入8F導引導管,沿導引導管置入Rebar18微導管,反複手動推注對比劑確定血栓遠端,沿微導管置入Solitaire FR支架(4mm×20mm,美國EV3公司),與血栓融合後,撤出部分微導管,釋放Solitaire FR支架,回撤微導管和Solitaire FR支架,取出新鮮血栓,同法取出右椎動脈V4段少量新鮮血栓;置入微導絲,沿微導絲將微導管送至左椎動脈V4段狹窄段遠端,沿微導管植入Solitaire FR支架,同法於左椎動脈V4狹窄段近端植入Apollo支架(3mm×8mm,上海微創?公司)。
術後DSA顯示,基底動脈血流通暢,右椎動脈V4段未再通,左椎動脈V4段植入2枚支架後血流通暢(圖5)。術後即刻複查頭部CT未見缺血性卒中複發和顱內出血,臨床亦未見缺血-再灌注損傷或腦血管痙攣症狀與體征。術後0.50小時予以替羅非班4ml/h持續靜脈泵入24小時以預防支架內再狹窄,硝普鈉1-5ml/h持續靜脈泵入24小時用以控製血壓於100-140/60-90mmHg,術後24小時予以阿司匹林100mg/d和氯吡格雷75mg/d口服行雙聯抗血小板、阿托伐他汀40mg/d口服調脂、依達拉奉30mg/次(2次/d)靜脈滴注清除氧自由基、丁苯酞100ml/次(2次/d)靜脈滴注保護神經細胞、促進側支循環。患者共計住院14天,出院時一般狀況良好,可離床短距離活動但行走不穩。出院後繼續服用阿司匹林100mg/d、氯吡格雷75mg/d和阿托伐他汀20mg/d,同時輔以康複訓練。出院後3個月電話隨訪,言語清晰,日常生活和活動尚可。

討論
急性缺血性卒中是顱內動脈血管狹窄或閉塞引起的局部腦組織缺血、缺氧所導致的缺血性壞死,病殘率和病死率較高,尤其是後循環缺血性卒中的病殘率和病死率高達80%以上,嚴重影響患者生活質量,並加重家庭和社會醫療與經濟負擔。目前,對於發病時間在6小時以內的急性缺血性卒中患者,靜脈溶栓是最有效的超早期救治方法。
然而,由於靜脈溶栓的顱內大血管再通率低(僅10%-30%)、“治療時間窗”短(≤6小時)等限製性要求,使其在臨床推廣應用大大受限。對於此類處於“取栓時間窗”(前循環缺血性卒中發病≤8小時、後循環缺血性卒中發病≤24小時)但超過“溶栓時間窗”或靜脈溶栓療效欠佳的患者,可考慮施行血管內機械取栓術,而且經臨床實踐業已證實,凡處於這一適應證範圍內的急性缺血性卒中患者治療後多可取得較為理想的效果。基於此,有學者提出可采取靜脈溶栓橋接血管內機械取栓術,以更有效地改善急性顱內動脈血管閉塞患者的預後。與動脈溶栓和靜脈溶栓相比,血管內機械取栓術對閉塞大血管的重建更為有利,術中DSA實時監測血管再通及其程度,可減少溶栓藥物的應用劑量、延長“治療時間窗”、提高血管再通率。
本文患者為急性後循環缺血性卒中,采取靜脈溶栓橋接血管內機械取栓術療效顯著,且術後未發生顱內出血、缺血性卒中複發、缺血-再灌注損傷、腦血管痙攣等嚴重不良反應。Gory等認為,靜脈溶栓可以減少血管內機械取栓術後90天內病死率。多中心回顧性研究顯示,靜脈溶栓橋接血管內機械取栓術是一種安全、有效的血管再通方法,可以顯著改善患者發病3個月後的神經功能,既適用於前循環亦適用於後循環缺血性卒中病例,且二者預後無明顯差異。
Smith采用血管內機械取栓術治療111例急性缺血性卒中患者,30例術前應用rt-PA靜脈溶栓,結果顯示,與單純血管內機械取栓術相比,靜脈溶栓橋接血管內機械取栓術的血管再通率顯著增加(P<0.05),而顱內出血率組間差異無統計學意義(P>0.05)。Cobb等報告1例63歲男性急性左頸內動脈和大腦中動脈閉塞(MCAO)病例,入院時NIHSS評分20分,急診行靜脈溶栓橋接血管內機械取栓術,術後NIHSS評分為零,MRI僅顯示左側紋狀體少量缺血,手術當日服用氯吡格雷負荷劑量300mg,後予阿司匹林81mg/d和氯吡格雷75mg/d口服維持治療,未發生出血等嚴重不良反應。根據Vendrell等的臨床報告,采用rt-PA靜脈溶栓治療急性大腦中動脈閉塞後1小時,若患者臨床症狀改善不明顯,橋接血管內機械取栓術可顯著改善患者發病3個月後的臨床症狀,且較少發生症狀性顱內出血等不良反應。大樣本回顧性病例對照研究也得出相似結論,而且提出治療越早、患者預後越佳的觀點。近年來,國內也開展了一係列有關靜脈溶栓橋接血管內機械取栓術治療顱內大動脈血管閉塞的臨床研究,證實靜脈溶栓橋接Solitaire AB支架取栓可使閉塞的大動脈獲得良好的再通,不僅顯著改善神經功能,而且可通過精簡橋接流程、縮短取栓時間等而使患者進一步獲益,與本研究結果相一致。
綜上所述,對於急性顱內大動脈閉塞患者,“溶栓時間窗”內首選靜脈溶栓治療,若效果欠佳應立即於DSA引導下行橋接血管內機械取栓術;超過“溶栓時間窗”但處於“取栓時間窗”可直接施行血管內機械取栓術;尤其是後循環急性缺血性卒中患者,應強調靜脈溶栓橋接血管內機械取栓術的序貫治療,越早治療、預後越佳。
原始出處:
馮鵬程,康煜,程淩燕,楊娟,王晶,吳玉萍,柳丹,成熟,李翠華.急性後循環缺血性卒中靜脈溶栓橋接血管內機械取栓術一例[J].中國現代神經疾病雜誌,2019,19(10):775-779.