雙胎輸血綜合征(TTTS)是單絨毛膜雙胎的嚴重並發症,其圍生期發病率及病死率高達10-15%。美國母胎醫學會組織相關專家係統回顧了TTTS的自然病程、病理生理學、診斷、治療方式等,推出了“雙胎輸血綜合征臨床指南”。 TTTS通常的發病孕周為15-26周。幾乎所有的單絨毛膜雙胎中均存在血管交通吻合支在胎盤表麵,存在雙向的血流交換;當雙側胎兒血流交換不平衡時導致TTTS疾病發生,而出現供血兒羊水過少,受血兒羊水過多。
雙胎輸血綜合征(twin-twin transfusion syndrome,TTTS)是單絨毛膜雙胎的嚴重並發症,其圍生期發病率及病死率高達10-15%。為了更好的認識TTTS,美國母胎醫學會(Society for Maternal-Fetal Medicine, SMFM)組織相關專家係統回顧了TTTS的自然病程、病理生理學、診斷、治療方式等,推出了“雙胎輸血綜合征臨床指南”。

TTTS通常的發病孕周為15-26周。幾乎所有的單絨毛膜雙胎中均存在血管交通支包括:靜脈-靜脈吻合(VV)、動脈-動脈吻合(AA)、動脈-靜脈吻合(AV)。VV、AA吻合支在胎盤表麵,存在雙向的血流交換;而AV吻合位於胎盤深處,其交通支通常很豐富,血流交換總體維持平衡則不會發生TTTS,當雙側胎兒血流交換不平衡時導致TTTS疾病發生,而出現供血兒羊水過少,受血兒羊水過多。
1.TTTS的發病率
TTTS在單絨毛雙羊膜囊雙胎(MCDA)中發生率約8%-10%。
解讀:據統計雙胎中1/3為單卵雙胎(MZ),而MZ雙胎中MCDA雙胎比例約占3/4。MCDA雙胎是TTTS高危人群,約8%-10% MCDA合並TTTS;而在MZ雙胎的雙絨毛膜或單羊膜囊中TTTS的發生率極低。盡管試管嬰兒中多數為雙絨毛膜雙胎,但MZ雙胎發生率同時也增加了2-12倍,因此TTTS在試管嬰兒中發生率高。目前統計TTTS總體發生率約為1-3/10000 。
2.TTTS診斷標準
TTTS診斷標準包括以下兩點:(1)MCDA妊娠;(2)一側胎兒羊水過少,最大羊水池深度(MVP)<2cm,一側胎兒羊水過多MVP>8cm。指南仍推薦Quintero分期作為TTTS的分期係統。
解讀:產前診斷TTTS主要根據超聲測量,2cm及8cm分別代表MVP第5百分位及第95百分位。在MCDA雙胎中若兩側羊水有主觀差異而未達到診斷TTTS的標準,其進展為TTTS的幾率<15%。ttts通常合並胎兒生長不一致、宮內生長受限(iugr)等,應注意ttts與上述疾病與鑒別診斷,同時應注意鑒別因胎兒畸形引起的雙側羊水差異,如消化道閉鎖,泌尿係統發育異常等。雙胎貧血—紅細胞增多序列征(taps)病因也是胎盤微小血管交通支形成,但taps無羊水過少、過多序列征的表現[4]。
Quintero分期是TTTS應用最廣的分期係統,根據疾病的嚴重程度將TTTS分為5期(見表1)。Quintero分期直觀的將TTTS分為不同階段,對疾病預後有預測作用,為治療手段效果提供了一個有效的評估方法,方便與病人的溝通及治療方案選擇。研究發現隨著TTTS疾病的進展,胎兒心血管功能隨之改變,一些學者嚐試添加心功能優化Quintero分期或建立新的評分係統。但專家組總結認為,目前尚無充分的數據支持修改Quintero分期係統或采用新的評分係統。

3.超聲監測
指南推薦MCDA雙胎從16周起,每2周一次超聲檢查直至分娩。
解讀:TTTS通常發生在中孕期。TTTS病情是動態變化的,可維持穩定直至分娩、自發恢複正常、緩慢進展或表現正常的雙胎幾天內病情迅速惡化。目前尚無隨機對照試驗的數據建議最佳的超聲檢查頻次,用於監測MCDA妊娠TTTS的發生。指南推薦所有的雙胎妊娠應於10-13周行超聲檢查,評估胎兒是否存活、絨毛膜性、頭臀長、頸部透明層厚度。MCDA雙胎16周以後,每2周一次超聲檢查,至少應該包括雙側胎兒MVP和膀胱檢查(見圖1)。
胎兒臍動脈血流頻譜也應監測,特別是存在雙側胎兒羊水量或者生長差異時。在雙側胎兒生長不一致的MCDA妊娠中,胎盤占有比例差異及帆狀臍帶入口的比例更高。胎盤占有比例差異在MCDA妊娠中發生率約為20%,且可同時合並TTTS,使該病的診斷及治療更加複雜。比如異常的胎兒臍動脈血流可能是因為占有胎盤比例少,也可能繼發於TTTS疾病。MCDA妊娠中,臍動脈舒張期血流異常與疾病惡化而需要即刻分娩相關。因此,指南指出MCDA雙胎臍動脈血流監測也應該每兩周一次。
MCDA妊娠早、中孕期的一些超聲指標與TTTS有關。14周前雙胎頭臀長差異、NT增寬、靜脈導管a波倒置或異常,上述指標異常時TTTS發病風險增加,應每周一次超聲檢查。約1/3 TTTS病例中存在帆狀臍帶入口、而>1/3羊膜隔折疊表現的雙胎與TTTS發展有關、供血兒胎盤回聲增強與TTTS相關,上述超聲指標可能提高TTTS的診斷率,但不推薦作為常規超聲篩查項目。
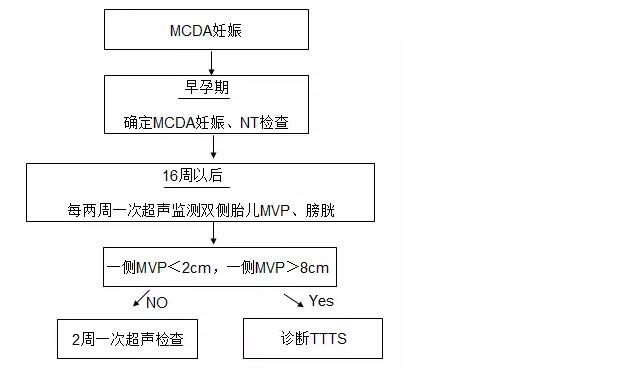
圖1 MCDA妊娠超聲檢查
4.先天性心髒病的篩查
單絨毛膜雙胎特別是合並有TTTS者,應行胎兒先天性心髒病篩查。
解讀:與人群中先天性心髒病發病率0.5%相比,MCDA雙胎先天性心髒病的危險度增加9倍,而TTTS胎兒中先天性心髒病危險度增加14倍。統計表明MCDA雙胎中先天性心髒病的發生率為2%,TTTS雙胎先天性心髒病的發生率為5%,且在受血兒中更常見。先天性心髒病例中多數為微小的室間隔缺損,而右室流出道梗阻報道率也逐漸增加。
TTTS雙胎中心髒功能異常最初發生在受血兒。容量負荷增加導致肺動脈和主動脈流速增加、心髒擴大、房室瓣反流。隨時間進展為心室肥大、舒張功能減退,右室收縮功能障礙而進一步引起右室流出道梗阻、肺動脈狹窄。供血兒心功能正常比例較受血兒高,受血兒則可能發生心室肥大(61%)、房室瓣反流(21%)、右心室(50%)或左心室功能異常(58%)。受血兒中約10%進展為右室流出道梗阻,其發生與多因素相關包括:前負荷、後負荷增加,循環因子腎素、血管緊張素等的共同作用。受血兒心血管功能異常與不良圍生期結局相關,而受血兒心功能正常者圍生期存活率較高。
評估胎兒心髒舒張、收縮功能應用最廣泛的Tei指數,已用於TTTS胎兒心功能的評估。盡管胎兒超聲心動圖檢查沒有納入TTTS分期,分析顯示TTTS分期越高胎兒心功能越差,而10%左右的早期TTTS胎兒仍存在心髒功能障礙。胎兒超聲心動圖作為TTTS選擇幹預手段的指標,其遠期作用需要進一步的研究。
5.與TTTS患者的溝通
指南推薦應多方麵與TTTS患者溝通包括:TTTS的自然病程、不同治療方式及風險、優勢等。超過3/4 的I期TTTS可以保持病情穩定或自然恢複,TTTS分期高於Ⅲ期,特別是診斷孕周小於26周時胎兒圍產期丟失率為70%-100%。TTTS可選擇的治療手段包括:(1)期待療法,(2)羊水減量術,(3)羊膜隔造口術,(4)胎兒鏡胎盤血管交通支激光凝固術,(5)選擇性減胎,(6)終止妊娠。(見圖2)。
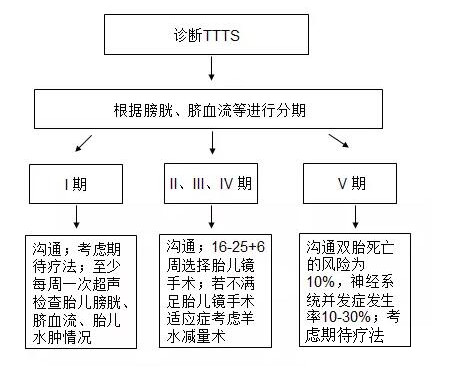
圖2 不同分期TTTS治療方案選擇
解讀:TTTS按照Quintero分期,I期占11%-15%、II期占20%-40%、III期占38%-60%、IV期占6%-7%、V期占2%。I期TTTS可以依次進展為II、III、 IV、V期,或也會直接進展至任意階段,其進展過程通常難以預測。超過3/4的I期TTTS不用采取任何侵入性治療,可以維持病情穩定或者恢複正常。而分期高於III期的TTTS自然病程預後不佳,圍產期期胎兒丟失率為70%-100%,特別妊娠小於26周者。TTTS雙胎中一胎存活比例15%-70%,其存活比例與孕周和分期有關。缺乏有預測價值的自然病程及TTTS進展的不確定性,給臨床管理MCDA雙胎帶來很大的挑戰。
期待療法:即不采取任何幹預措施,而目前缺乏TTTS不同分期特別是分期較高的患者采用期待療法的預後數據。
羊水減量術:妊娠14周後任何孕周均可行羊水減量術。目的是減少受血兒羊水量,通常糾正受血兒MVP至<5cm或<6cm。可一次或者重複多次行羊水減量術。從理論上講,羊水減量術減少了羊膜及胎盤內血管的壓力,潛在的促進胎盤血液循環,因此有可能降低因羊水過多導致的早產,羊水減量術後圍產兒存活率為60%-65%。羊水減量術的重複操作增加了未足月胎膜早破、早產、子宮破裂、感染、胎兒死亡等並發症。另外任何侵入性操作都可能引起出血、絨毛膜羊膜分離、不經意的羊膜造口、胎膜早破而影響胎兒鏡手術的操作及成功率。
羊膜隔造口術:在分隔處使用穿刺針人為造口,使雙側羊膜囊中羊水等量。穿刺方向通常從供血兒到受血兒側,如果術後48小時供血兒羊水無增加需要重複行羊膜隔造口。羊膜隔造口術治療無優勢且可能人為導致單羊膜雙胎,因此普遍不再使用羊膜隔造口術作為TTTS的治療方式。
胎兒鏡下激光凝固胎盤血管交通支:激光消融血管的目的是功能上將胎盤分成兩部分,術中先阻斷供血兒-受血兒A-V吻合支,然後受血兒-供血兒A-V吻合支。Senat MV等報道胎兒鏡手術治療TTTS的適應症:15-26周MCDA妊娠;受血兒≤20周,MVP≥8cm或 >20周,MVP≥10cm及膨脹的膀胱;供血兒MVP≤2cm。Crombleholme等報道胎兒鏡手術治療TTTS的適應症:<24周MCDA妊娠;受血兒MVP>8cm;供血兒MVP≤2cm及膀胱不可見。激光阻斷血管交通支是目前公認的最有效的治療TTTS的手段。
選擇性減胎或終止妊娠:<24周的ttts患者若合並有嚴重的雙側胎兒胎盤比例不均、iugr、一胎嚴重畸形或有嚴重腦損傷,可行選擇性減胎術或終止妊娠。
6.I期TTTS治療方案選擇
指南推薦I期TTTS因為圍產兒存活率約86%,通常采用期待療法。
解讀:Meta分析顯示I期TTTS胎兒鏡手術治療後,雙胎存活比例為75%,總體存活率83%,其存活率與期待治療無顯著性差異。回顧性研究提示I期TTTS存活率在期待治療、羊水減量術、胎兒鏡手術中分別為86%,77%,86%。因此有充分證據支持I期TTTS應采用保守治療的方式。
7.II、III、IV期TTTS治療方案選擇
對於孕周<26周ii、iii、iv期ttts,多數專家認為胎兒鏡胎盤血管交通支激光凝固術是最佳的治療方法,胎兒鏡手術總體圍產兒死亡率約30%-50%,神經係統障礙約為5%-20%。
解讀:TTTS II-IV期患者最佳的治療方式為胎兒鏡手術,盡管如此雙胎同時存活的比例僅為50%左右,總體存活率為50%-70%。胎兒鏡手術並發症包括:未足月胎膜早破、早產、羊水滲漏、陰道出血、絨毛膜羊膜炎、血管交通支再形成致TTTS複發或TAPS等。一項多中心的研究顯示,胎兒鏡術後供血兒死亡的比例為24%,受血兒死亡的比例為17%。術後其中一胎或者雙胎存活與下列因素有關:胎盤分布比例不均;受血兒合並IUGR、靜脈導管a波倒置或者水腫者;術前供血兒合並IUGR同時伴舒張期血流異常者,其術後死亡風險增加20%-40%。
受血兒心髒功能一般在術後4周恢複正常。約20%分期較高的受血胎兒存在肺動脈瓣膜受損,少於1/3的肺動脈瓣受損在胎兒鏡手術後恢複正常,大多數需要出生後治療,87% 受血兒在2歲以內心功能可恢複正常。
無論是否采取治療措施,神經係統功能障礙都是TTTS嚴重的長期並發症。MCDA妊娠中TTTS組合並嚴重腦損害如腦室周圍白質軟化、3級或4級腦室內出血的比例(10%)較非TTTS組高(2%)。Salomon等研究結果顯示胎兒鏡手術組較羊水減量術組腦室周圍出血比例低,隨訪至生後6月神經係統並發症比例可能更低;但是隨訪至6歲TTTS存活者合並的主要神經係統障礙在胎兒鏡手術組及羊水減量術組無顯著差異。胎兒鏡手術後?期TTTS合並神經係統後遺症比例≤3%,總體神經係統障礙比例約5%-20%。超聲檢查及MRI檢查均可用於胎兒腦部異常的評估,目前缺乏足夠的數據推薦MRI檢查作為常規的神經係統檢查。
8.糖皮質激素的應用
指南指出MCDA合並TTTS妊娠者因其早產風險高,應推薦在24-33+6周使用一個療程的地塞米鬆促進胎兒肺成熟,特別是對於分期≥Ⅲ期以及準備采取侵入手段幹預治療的TTTS患者。
9. TTTS分娩時間
TTTS最佳分娩時間取決於多因素,包括:疾病分期及嚴重程度、進展、幹預效果、出生前檢查結果。指南推薦34-36周為分娩最佳時間。
解讀:目前尚無臨床研究推薦TTTS妊娠最佳的分娩時間。分娩時間取決於多因素。分娩的時間推薦根據病情具體分析,病情較輕者可34-37周分娩,病情較重者可能考慮32-34周分娩。研究顯示胎兒鏡術後者分娩的平均孕周為33-34周,胎兒鏡術者分娩時間與TTTS分期及手術操作相關的並發症相關。指南中推薦最佳分娩時間為34-36周。
copyright©醫學論壇網 版權所有,未經許可不得複製、轉載或鏡像
京ICP證120392號 京公網安備110105007198 京ICP備10215607號-1 (京)網藥械信息備字(2022)第00160號