那麼,為避免類似事件再次發生,進一步推動我國安寧療護發展,醫生在開展安寧療護臨床治療以及與患者溝通時應注意哪些問題?我國法律還需在哪些方麵做出改善呢?
我國實施安寧療護困難的4個原因
受新加坡慈善機構連氏基金委托,“經濟學人智庫”機構經調查、統計、評價,從2010年開始發布年度死亡質量指數。該指數衡量了全球80個國家安寧療護的質量,由20項定性和定量指標的得分構成,這些指標涵蓋5大類別:安寧療護的環境、人力資源、醫療護理的可負擔程度、護理質量和公眾參與。
在這80個國家的排名中,中國位列第71位,這反映出中國的安寧療護可及性有限且整體質量較低。我國實施安寧療護存在困難的原因有以下幾方麵。
我國立法所確認的醫療宗旨長期以來沒有改變 改革開放以來,我國醫療技術進展迅速,有些方麵甚至可與國際媲美,但由於我國的醫學宗旨未發生變化,導致生命終末期患者總是“不得好死”。
我國一直秉承“治病救人、救死扶傷”的原則,但是從國際範圍來看,醫學宗旨早已發生變化,除治病救人外,提高生活質量,讓無治愈希望的患者無痛苦地自然走向生命終點,也是醫學的宗旨。
安寧療護相關立法和診療規範製定嚴重滯後 我國立法沒有確立放棄治療的法律製度,而醫療保障製度覆蓋麵及保障幅度有限,又導致很多家庭對終末期患者放棄治療。現實中大量存在消極安樂死和放棄治療的情況,與立法缺乏形成鮮明對比,給允諾放棄治療的家屬和配合放棄治療的醫務人員埋下法律隱患。終末期患者應如何處置,是一個重要臨床問題。
我國傳統、落後的生死觀念的影響 自古以來人們對死亡充滿恐懼和忌諱,不願意承認死亡,不願意陪伴即將死亡的人,臨終關懷缺位,讓終末期患者陷入孤獨、恐懼。
患者家屬治療意向不一 患者家庭內部成員意向複雜,對終末期患者是維持治療還是放棄治療,家屬常常意見不統一。加之近年來醫患關係緊張,極易演變成醫療糾紛甚至醫療損害侵權訴訟。
安寧療護在臨床中需要考慮的法律問題
充分履行醫生的告知義務,尊重患者的自主權
隨著社會進步、醫學發展及公眾權力意識增強,知情同意作為患者享有的一項基本權利,已成為患者自主權的靈魂和核心,與此相對應的就是醫生的告知義務,尊重患者的知情同意權要求醫生更積極地履行告知義務。
告知義務包括告知內容和告知方式。對於終末期患者的告知,更要把握時機和尺度,是否告知其即將離世的消息,要考慮患者的心理特點。
誰有權決定患者是否適用安寧療護
對終末期患者治療和護理的決定,需要醫患雙方共同決策。作為醫方,應準確向患方提供患者的病情信息和醫學技術情況,醫生沒有權力做出決定;作為患方,應當綜合考慮患者的身體情況和經濟實力等因素。
但當前更多的情況是,醫生聽取患者直係親屬意見,而忽視患者本人意願。筆者認為,安寧療護的方案決定,應首先考慮患者本人想法,當患者無法正常表達時,才聽取其直係親屬意見。
安寧療護藥物的選擇及用量
臨床上,治療藥物的選擇及使用是根據生理、病理、藥理學知識及國內外廣泛的醫療實踐來決定的,除藥物說明書外,廣泛的醫療實踐及醫生個人經驗也是選擇用藥的重要依據。
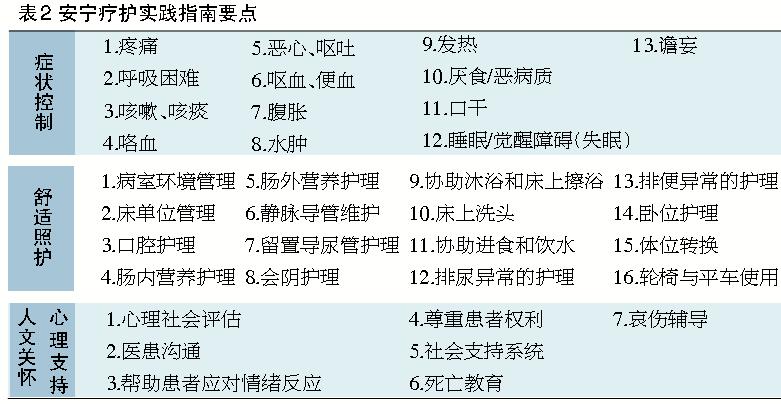
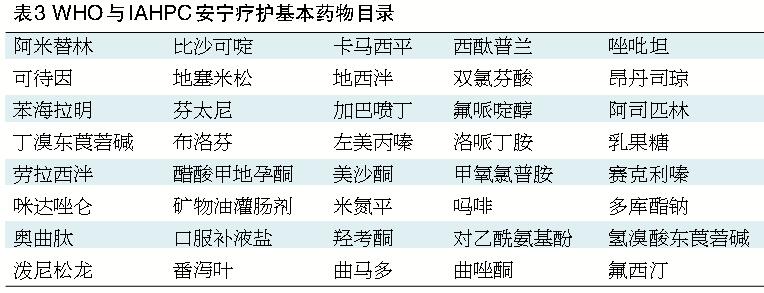
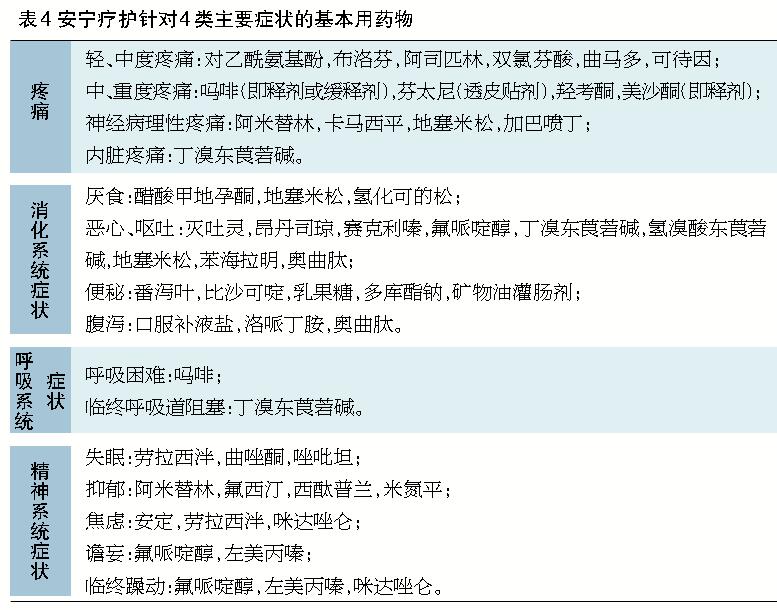
目前我國《安寧療護實踐指南》規定了各類症狀的治療及給藥原則,在臨床治療中,醫生在用藥方麵應嚴格按照指南規定,對於根據共識性的醫療實踐所決定的藥物使用,需要明確告知患者及其家屬。
我國安寧療護相關法律亟需完善
加強國民死亡教育
死亡是生命曆程中最自然的一環,不可避免,我們無需對死亡忌諱甚至避而不談。死亡教育的目的就是幫助人們了解死亡,接納死亡的事實,緩解患者的恐懼心理,有意識地提高生命最後旅程的生存質量,維護生命尊嚴。我國應該加強死亡教育,讓更多人了解死亡和死亡過程,建立健康的生死觀。
確立生前預囑製度
長期以來受中國傳統文化的影響,“孝道”在人們心中根深蒂固,臨床上若選擇放棄積極治療,似乎就是不孝的表現,所以家屬一般會選擇全力搶救,甚至並不知道患者本人意願如何。但隨著全社會對生活質量的進一步追求,生前預囑越來越受到廣泛關注。人們可以在自己健康或意識清楚時簽署生前預囑來表達自己的想法和願望,說明自己在不可治愈的傷病末期或臨終時接受或不接受哪種醫療護理。
生前預囑是安寧療護發展的重要前提,我國政府應該推動相關製度的確立。在確立生前預囑製度的前提下,通過立法建立包括臨終關懷在內的安寧療護製度,使得醫療機構及醫務人員在麵對終末期患者時,不至於去做增加患者痛苦的無效搶救,投入更多時間和精力用於舒緩患者心理和減輕患者肉體痛苦。
製定具有可操作性的安寧療護規範
2017年2月9日,國家衛生計生委發布了《安寧療護實踐指南(試行)》和《安寧療護中心基本標準和管理規範(試行)》,除此以外,我國尚無其他明確的法律法規對安寧療護加以詳細規定。但該指南和規範僅規定了對臨終患者一些症狀的治療及護理要點,關於安寧療護的資金來源、服務機構的等級設置與管理以及服務規範、技術支持等問題並未提及。
推動安寧療護的發展尚需要政府部門幹預,以法律形式對具體問題加以規定,對相關機構進行規範和資金扶助,為安寧療護的發展提供保證。
完善醫療糾紛鑒定及評價體係
“所謂隔行如隔山”,司法鑒定與臨床醫療是完全不同的兩個行業,臨床藥物的使用不能由外行人照本宣科地根據說明書來做判斷。鑒定機構在處理此類鑒定時,往往隻依據現有的書麵材料記錄,忽視了實踐中臨床醫學本身的發展。
臨床醫學是一門實踐性非常強的應用學科,經驗及實踐是其發展必不可少的組成部分。因此,筆者認為,鑒定人並不具備了解醫療動態的能力,涉及到診療行為的鑒定,還需要依靠臨床專家來評議。我國相關法律應對醫療鑒定人員的要求做出明確規定。
來自《中國醫學論壇報》4月27日A8版,未經授權,請勿轉載。